Взгляд из реанимации на живых и мёртвых

Этот НИИ – узловая точка. Здесь лучше всего измерять пульс огромного города, делать общую томограмму состояния здоровья его населения и просвечивать рентгеном плюсы и минусы отечественной медицины. С каждым годом сюда везут все больше больных, но при этом все меньше из них умирает. В НИИ им. Джанелидзе работает самая мощная в городе команда профессиональных оживителей.
Сколько людей на самом деле живет в Петербурге? Надо ли пускать в реанимацию родственников после просьбы Хабенского к Путину? Стоит ли бояться искусственной комы? Видит ли человек в состоянии клинической смерти свет в конце тоннеля? Эти и другие врачебные тайны "Фонтанке" раскрыл руководитель Клинического центра анестезиологии и реаниматологии НИИ скорой помощи им. Джанелидзе Вячеслав Афончиков.
Почему врачи работают на полторы ставки?
До появления людей этой профессии у человечества было совсем другое отношение к смерти. К уходящему в мир иной вызывали священника. И тот просто благославлял человека перейти грань между жизнью и смертью. Это была дорога в один конец. Теперь к умирающему вызывают скорую, проводят реанимацию, и он возвращается. Даже человека, у которого остановилось сердце, можно оживить. Это происходит все чаще. В 1992 году, когда Вячеслав Афончиков пришел работать в НИИ им. Джанелидзе, летальность в отделении реанимации этой клиники превышала 20 процентов. Сегодня она снизилась до 10,9 процента. Это лучший показатель среди стационаров Петербурга, притом что здесь находится единственный на весь Северо-Запад ожоговый центр и единственная на весь Петербург реанимация по тяжелому сепсису, которые сильно портят статистику – показатели летальности в этих отделениях заведомо высоки (около 30 процентов).
– Наш курс в мединституте был первым, кому отменили распределение, – рассказывает Вячеслав Сергеевич. – Казалось бы, вот она, свобода, – устраивайся куда хочешь. А мы носились по городу с высунутыми языками в поисках работы, и нас никуда не брали. Врачи вдруг стали никому не нужны. Поэтому я ухватился за первую попавшуюся вакансию – реаниматолога в НИИ им. Джанелидзе. И сегодня ни капельки не жалею.

- За эти 25 лет реаниматология сильно изменилась?
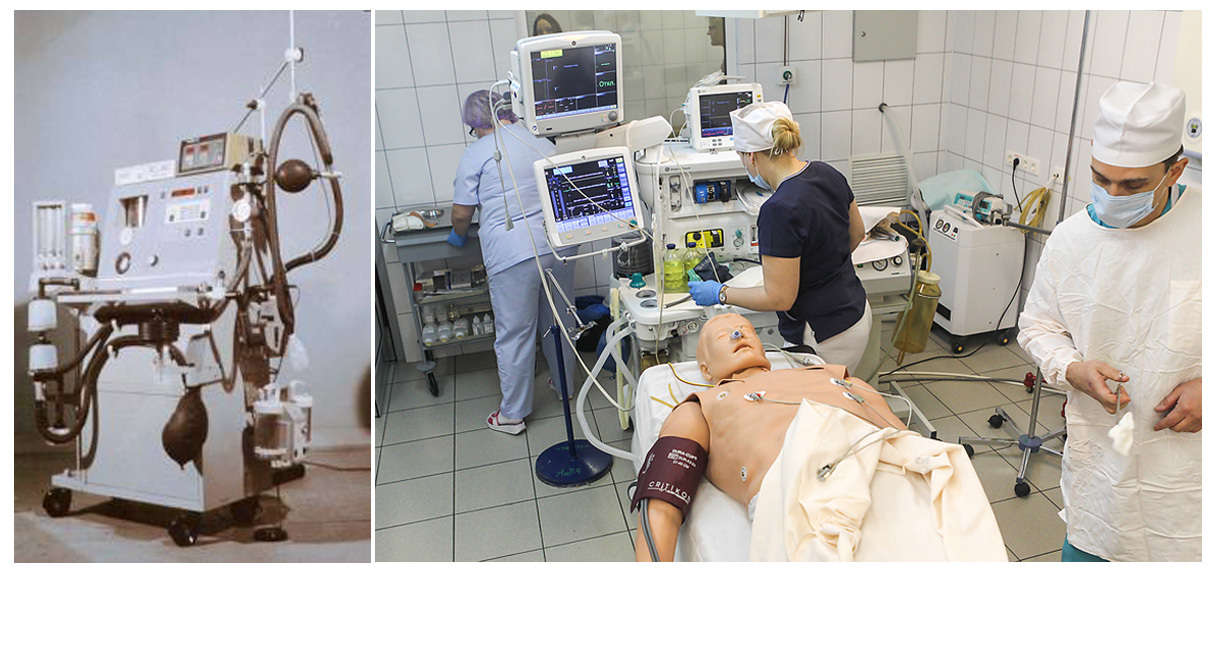
– Знаете, меня всегда впечатлял жизненный путь космонавта Георгия Берегового. Он начинал летать перед войной на фанерном биплане По-2, а всего через какие-то 30 лет совершил полет в космос на «Союзе-3». Так вот при мне в реаниматологии за 25 лет произошел примерно такой же прорыв. В 1990-е годы аппарат искусственной вентиляции легких имел всего две ручки и два индикатора, один показывал давление, другой – поток кислорода. А сегодня пульт управления такого аппарата сравним с кабиной истребителя: 10 – 15 ручек, а на дисплей выводятся 60 – 80 показателей.
Примерно такая же разница, как между По-2 и «Союзом-3». А врач-реаниматолог – как пилот, он одновременно отслеживает 6 – 8 таких аппаратов. Раньше многие поражения легких считались почти фатальным диагнозом. Если больному требовалось больше трех суток искусственного дыхания, то старые аппараты не позволяли так долго его обеспечивать без серьезных осложнений. А сегодня некоторые пациенты находятся на искусственной вентиляции больше месяца, и при этом нам удается сохранить их легкие. Сейчас уже появились интеллектуальные системы, которые сами анализируют состояние человека и подбирают нужный режим доставки в организм кислорода и выведения углекислоты.
В 1990-е инсульт был приговором. Если после него человек вообще выживал, то становился глубоким инвалидом. А сейчас сотни больных от нас уходят на своих ногах. Современные технологии диагностики и лечения, если успеть вовремя их применить, позволяют восстановить мозговое кровообращение до того, как значительная часть мозга инсультника умрет, и во многих случаях человеку инвалидизация даже не грозит.
Или другое сравнение: раньше язвенники годами не жили, а мучились изжогой и болями. В 1992 году у нас ни одно ночное дежурство не обходилось без операции, связанной с перфорацией язвы (крайняя степень язвенной болезни, когда у человека уже образовалась дырка в желудке. – Прим. В.Ч.). Теперь таких больных очень мало. А все потому, что появилось несколько новых эффективных лекарств.
В медицине происходят столь стремительные перемены, что их порой трудно осмыслить. Например, читаешь воспоминания очевидцев о том, как в 1953 году умирал Сталин, и у тебя подсознательно возникает желание вмешаться, сказать докторам, чтобы срочно интубировали больного, подключили аппарат искусственного дыхания, сделали томограмму… Первый человек великой державы лежит и не может дышать, а врачи ставят ему пиявок, привезли установку для искусственного дыхания из какого-то НИИ, но даже ее не использовали. По сегодняшним меркам это чудовищно. А годом раньше, в 1952-м, в издательстве «Медгиз» вышел учебник фармакологии академика Вершинина. Он был обязателен всем врачам. И предписывал для снятия шока вводить подкожно... коньяк. Такая вот была реанимация! А если шагнем в историю медицины еще на 50 лет назад, то из Карманного справочника врача 1900 года узнаем, что пострадавшего от удара молнии нужно обкладывать сырой землей... Медицина сегодня добилась впечатляющих успехов, но при этом я уверен: потомки будут смеяться над нами так же, как мы сегодня смеемся над учебником Вершинина.

В НИИ им. Джанелидзе одно подразделение анестезиологов и 8 реанимаций:
– 2 хирургические разного профиля,
– кардиохирургическая,
– нейрореанимация,
– кардиореанимация,
– тяжелый сепсис,
– токсикологический центр,
– ожоговый центр.
Больше болеем, потому что дольше живем
- В каких реанимационных отделениях работать тяжелее всего?
– Наверное, в тех, где выше летальность. А это тяжелый сепсис и ожоги. Раньше сепсис назывался заражением крови. Но сегодня под это понятие подпадает не только инфекция, но и дефекты иммунитета человека. Мы, врачи, тоже ведь контактируем с микробами, которыми болеют наши пациенты, но в отличие от них не заболеваем. Потому что у них в организме произошла какая-то катастрофа. Очагом воспаления может стать перфорированный желудок, воспалившаяся поджелудочная железа или даже содранная заусеница на пальце. Но человек уже не жалуется на больное место, с которого все началось. Воспаление захватывает не локальный участок, а весь организм. Мы собираем этих больных со всего города. А с ожогами к нам эвакуируют пострадавших со всего Северо-Запада – из Пскова, Новгорода, Мурманска. Когда был пожар в клубе "Хромая лошадь" в Перми, массово везли и оттуда. Наш ожоговый центр очень хорошо оснащен. Например, для пациентов с обожженной спиной установлены такие кровати, где они как бы плавают в невесомости – в специальном мелкодисперсном песке, продуваемом воздухом… Но психологически там тяжело работать. Привозят больного, у которого поражено 80 процентов кожи. Он с тобой разговаривает. У него ничего не болит (поскольку все, что могло болеть, уже сгорело). А ты знаешь, что его уже не спасти и через 48 часов этот человек точно умрет.
- Люди в основной своей массе год от года становятся более больны или, благодаря медицине, более здоровы?
– Более больны, потому что живут дольше. Раньше они чаще гибли от голода, от войны и не успевали заболеть чем-то серьезным. Или, например, тот, кто мог умереть в 75 лет от рака, умирал в 25 от эпидемии холеры. Чем выше продолжительность жизни, тем человек больше болеет. Тут все логично.
- Значит, растет и число поступающих к вам пациентов?
– Еще пять лет назад мы принимали около 60 тысяч человек в год, сегодня около 70 тысяч. Пустых коек почти не бывает, наоборот, часто дополнительные разворачиваем. И поток нарастает. Но причин тому несколько. Первая – увеличивается население Петербурга. Нам отсюда, из реанимации, видится, что оно вместе с приезжими студентами и мигрантами уже достигло 7,5 – 8 миллионов человек. Вторая причина – заметно ухудшилась работа поликлиник. Раньше в советских медвузах студентам на экзаменах могли задать вопрос на засыпку: "Кто является ключевым звеном здравоохранения?" В наши дни многие скажут: "Минздрав". Но правильный ответ – "участковый врач". Вся советская система здравоохранения была построена от него. И сегодня как минимум половине из 70 тысяч наших пациентов могли оказать помощь в поликлиниках – кому-то живот посмотреть, кому-то рентген сделать. И тогда мы бы смогли уделить в полтора раза больше времени другим, реально тяжелым больным. Конечно, я понимаю, у поликлиник свои проблемы – там кадровый голод. Мир изменился. Изменилась и психология молодежи. Я преподаю и общаюсь со студентами – все они хотят быть узкими специалистами, делать уникальные операции и получать по 300 тысяч рублей в месяц (зарплата кардиохирурга). Это нормально хотеть быть звездой. Плохо, что специалистом широкого профиля сегодня никому быть неинтересно. Кадровый голод в поликлиниках порождает оптимизацию. То есть на приеме у доктора будет не 20, а 40 больных. Получается профанация. В мединституте будущих врачей учат обследовать пациента – осматривать его, прослушивать и простукивать – это основа общей терапии. Правильный осмотр должен занимать 30 – 40 минут. Но когда врач приходит работать в поликлинику, там за эти 30 – 40 минут ему приходится пропускать через себя человек пять-десять. Меня пугает, что и система последипломного медицинского образования у нас тоже заточена под узкую специализацию. А как же общая эрудиция? Выпускник медицинского вуза должен как минимум нормально знать патологическую физиологию, фармакологию и еще ряд разделов.
- А бывает, что не знают?
– Бывает, что знают. Хотя сейчас стало немного получше. А в начале 2000-х дело было совсем труба.
- Сколько человек сегодня работает в отделении реаниматолгии и анестезиологии?
– На 108 реанимационных коек у нас приходится 90 врачей и 160 медсестер. Много это или мало? Если вдруг попытаться привести наш штат к нормам, рекомендованным приказом Минздрава, то придется набрать еще 426 человек. Их даже разместить и переодеть будет негде. На одну ставку у нас никто не работает, в основном на полторы. Больше нельзя по закону. Есть старый анекдот, объясняющий, почему в медицине все работают именно на полторы ставки: потому что на одну есть нечего, а на две некогда.
Вытрезвитель имени Джанелидзе
– Еще одна из причин, почему у нас становится больше больных, кроется в том, что именно в наших стенах находится Городской токсикологический центр. Если раньше в Ленинграде в каждом районе был свой вытрезвитель, то сегодня их нет. А всех пьяных, собранных на улицах Питера, теперь везут к нам – в этот центр, единственный на весь город.
- То есть получился один большой вытрезвитель имени Джанелидзе?
– По сути, да. Разница в том, что для правильного оформления алкоголика врач скорой помощи теперь ставит ему диагноз не «опьянение», а «отравление». И еще мы пьяного принимаем бесплатно в рамках ОМС, а в прежние времена за ночь в вытрезвителе гражданин платил 25 рублей из собственного кармана (для сравнения: в то время зарплата врача составляла 100 рублей в месяц). СССР был очень социальным государством, где люди многое получали бесплатно. Но при этом человек вытрезвлялся за деньги, и очень большие. Если бы сейчас такое ввели, уверен, пьяных стало бы меньше.
- И вы бы озолотились.
– Я не претендую на то, чтобы быть директором вытрезвителя. Но эта публика, как ни крути, требует расходов. Жизни пьяного, привезенного к нам по скорой, ничто зачастую не угрожает, ему нужно просто проспаться. Но мы должны его обследовать: одному сделать анализ крови, другому – рентген (вдруг у него какие-то скрытые травмы?). Тратим время еще и на них при нашем потоке, когда каждая минута врача реанимации – на вес золота. Один пьяный буйный больной может поставить на уши все приемное отделение. Сейчас мы специально держим для них отдельный врачебный пост. И отвлекаем ресурсы от других пациентов. Ведь к нам в токсикологический центр поступают люди с тяжелыми отравлениями. С укусами экзотических змей, которых народ держит у себя в квартирах. С ожогами медуз, полученными где-нибудь на Мальдивах. И, конечно, с передозировкой наркотиками. Причем наркотики же все время обновляются, умельцы постоянно меняют их структурные формулы, на расшифровку которых у специалистов из нашей токсико-химической лаборатории иногда годы уходят.
- Неприятное занятие – с алкашами возиться. Должно быть, в токсикологическом центре у вас самая большая текучка?
– Наоборот, молодежь туда стремится идти работать. Помимо всех зарплат и социальных статусов, каждый врач хочет видеть плоды своего труда. А в токсикологическом центре результат лечения очень наглядный. Отравление быстро развивается, но и быстро проходит. Так же быстро можно восстановить человека после травмы, шока, кровопотери. И совсем другое дело – черепно-мозговая травма, где только острый период составляет 2 – 3 недели, и потом еще больного надо восстанавливать месяц. В медицине, как в спорте, есть стайеры и спринтеры. Стайер придет в нейротравматологию, спринтер – в токсикологию. И текучка там минимальная.
Чудеса в реанимации
- Что за люди вообще идут в реаниматологию? Каких качеств требует эта профессия?
– В годы моей юности многие шли в нее проявлять героизм. Но здесь, как и в армии, никакого подвига быть не должно. Потому что подвиг одного человека – это всегда следствие просчета другого. Я преподаю и по своему опыту знаю – из 8 студентов, которые приходят на кафедру учиться на анестезиолога-реаниматолога, 2 – 3 неизбежно отсеются, потому что эта профессия не для них. В ней должа быть голова на плечах. Но не только. Очень умные и толковые врачи от нас уходили, потому что были "свободными художниками". А здесь требуется суровая внутренняя дисциплина. Коллеги, которые наблюдали со стороны, как мы работаем с вновь привезенным больным, были поражены: "Ты ничего не сказал, только руку поднял, а медсестра тебе уже в нее что-то вкладывает". На этой работе в сутках не 24 часа, а 1440 минут. Счет идет именно на минуты, а значит, очень важна слаженность действий. Это командный вид человеческой деятельности.
- Ну а чисто физически кто предпочтительнее? Люди с крепкими нервами? Здоровые габаритные мужчины, вроде вас?

– Ну почему. У нас и хрупкие миниатюрные девушки работают. Габариты – это вторично. Некоторые медсестры помнят, каким худым я пришел в нашу клинику в 1992 году – мог прятаться за капельницей. Но когда ты день за днем находишься в постоянном стрессе, хочется его заесть. В процессе еды выделяются эндорфины, и мозг успокаивается. Так что габариты многие себе здесь наедают. Мне на этой работе еще и пришлось закурить. Сигарета создает дурацкую иллюзию отвлечения от проблем.
- Хорошие реаниматологи обладают интуицией?
– Интуиция – божий дар и бесовский соблазн для молодежи. Иногда со стороны может показаться, что опытный врач работает интуитивно. Мгновенно принимает решения в зависимости от той или иной ситуации. А спросишь его, он даже может затрудниться объяснить, почему поступил именно так. Но на самом деле человек просто много учился, много практиковался и дошел до того, что у него профессиональная реакция уже превратилась в рефлекс. Это никакое не чудо, не божий дар, а приобретенный навык, за который заплачено тяжелым трудом. Я вообще не люблю всяких неправильных определений нашей работы. Как пафосных – «спасаем жизни», так и официозных – «оказываем медицинские услуги» (эту фразу очень любят медицинские чиновники). Я за то, чтобы вернуть в лексикон врача нормальное человеческое слово «лечить».
- То есть в вашей профессии чудес не бывает? А как насчет свидетельств людей, переживших клиническую смерть, о том, что они летали по какому-то тоннелю и видели удивительный свет? Вам ваши пациенты рассказывали что-то подобное?
– Ни единого разу за все мои 25 лет. Никаких черных труб и полетов в пространстве. Мне приходилось об этом только читать. Есть одно обстоятельство, которое, на мой взгляд, объясняет такие рассказы. И вот с ним мы в реанимации встречаемся постоянно. Наша память не терпит пустоты. Если человека, допустим, стукнули по голове в понедельник, а очнулся он только в четверг, то, конечно, не помнит, что происходило с ним во вторник и среду. Эта пустота очень тягостна, она мучает человека. И мозг начинает заполнять ее придуманными воспоминаниями. Так устроено наше сознание. Эти выдуманные истории называются конфобуляцией. Ложные воспоминания, например, бывают у алкоголиков. Выйдя из запоя, они начинают рассказывать, как вчера ходили с друзьями на рыбалку. Убеждают в этом себя, а потом окружающих. Так и многие наши выжившие пациенты потом делятся всякими небылицами о своем пребывании в реанимации, в которые сами искренне верят. Все-таки человеку страшно здесь находиться. И чтобы эта негативная информация не мучила их всю жизнь, она стирается из их памяти и заменяется другой, более позитивной. Я допускаю, что у людей, свидетельства которых собрал в своей известной книге Реймонд Моуди, в подсознании уже сидели все эти тоннели. Возможно, им в детстве говорили что-то подобное о путешествии в загробный мир, и сознание заполнило именно этой информацией дыру в памяти. А поскольку наши соотечественники в основной своей массе атеисты, то ничего и не рассказывают. Кстати, у нас в институте работает доктор, который трижды побывал в состоянии клинической смерти. И тоже не видел ничего подобного.
- Значит, существование Бога реаниматологией не подтверждается?
– Скажем так – эта профессия не может служить доказательством бытия божьего. Но если реаниматолог со стажем более пяти лет говорит вам, что в Бога не верит, он либо дурак, либо врет. Порой у нас все-таки происходит что-то неординарное. И не случайно в каждом отделении есть свои приметы. Например, нельзя присаживаться на реанимационную койку. Нельзя брить больного. Потому что бывали совершенно необъяснимые случаи – пациента собирались выписывать, родственники приносили бритву, чтобы тот перед выходом на волю привел себя в порядок. Он брился и вместо выписки на следующий день вдруг умирал. И когда такое случается раза три, на четвертый ты уже родственников с бритвой отправляешь подальше. Я не могу объяснить эти случаи, так же как не могу объяснить некоторые примеры выздоровления. Чтобы вылечить болезнь, надо поставить диагноз. Но иногда это не удается. Состояние пациента ухудшается, мы не знаем, что происходит. Но поскольку у нас в клинике очень интенсивная терапия, позволяющая замещать жизненно важные функции больного, то мы просто реагируем на симптомы. Потом в какой-то момент наступает перелом. Человек восстанавливается, выздоравливает, выписывается, мы провожаем его долгим вопросительным взглядом. Мы его вылечили, но не известно от чего.
Иногда авторами чудес становятся родственники больного. В борьбе за своего близкого в, казалось бы, безнадежных ситуациях они проявляют потрясающее мужество и стойкость. Не раз бывало: пациент выжил, но стал инвалидом – у него поврежден головной мозг, глубокая кома. А через полгода он приходит ногами с букетом цветов, тортом и вопросом: "Доктор, вы меня не узнаете?" Хорошая реабилитация иногда дает потрясающие результаты, а она во многом зависит от усилий родственников. От силы их воли и любви. В прошлом году у нас был абсолютно безнадежный больной. Его отдали родственникам в состоянии комы, а через 8 месяцев те прислали нам видео, где он разговаривает и сам ест ложкой. Это чудо.
У кого больше шансов выйти из комы
- Насколько у пациента, находящегося в состоянии комы, велика вероятность выйти из нее?
– Кома – критическое состояние. До появления реанимации люди не могли в нем долго находиться. Кома – это тяжелое поражение коры головного мозга, например после черепно-мозговой травмы или инсульта. Согласно материалистической теории, человек – это его мозг. Умер мозг – умер и человек. Но медицина научилась даже при таком поражении поддерживать жизнь в организме. Есть определенный срок, в течение которого пациент может выйти из комы. Я считаю, что он равен 18 месяцам, особенно если речь идет о молодом человеке и тем более о ребенке. Старая поговорка о том, что нервные клетки не восстанавливаются, не совсем правильная. Новые нервные клетки образуются до 35 лет. Кроме того, мозг очень сложный компьютер. Если связи в нем оказались нарушены, их можно восстановить окольными путями – «по объездной дороге» через другие нервные клетки. Поэтому иногда многие функции можно заново запустить. Но если это не произошло за полтора года, то почти с гарантией не произойдет и в дальнейшем. Пациентов в таком вегетативном состоянии держат в специальных больницах, где им обеспечен уход – кормление через зонд, борьба с пролежнями, если нужно – подача кислорода.
- Сегодня часто приходится слышать: «пациента ввели в искусственную кому». Вы этим тоже занимаетесь?
– Разумеется. Кома в данном случае – пугающий термин. Я предпочитаю называть это лечебным наркозом. Любой общий наркоз – тоже кома: мы не хотим, чтобы человек что-то чувствовал во время операции, и усыпляем его. Но бывает, нам нужно ввести лечебный наркоз не на два часа, а на две недели. Для того, чтобы защитить мозг. При кровоизлиянии или мозговой травме необходимо, чтобы больной мозг имел минимальные потребности в энергии и кислороде. Это можно сравнить с накладыванием гипса при переломе. Жестко фиксируя руку, мы создаем ей комфортные условия. Первое время, пока поврежденная рука не зажила, она не должна двигаться, ей нужен покой. Точно так же мы с помощью искусственной комы обеспечиваем покой поврежденному мозгу в первый острый период, который, например, при черепно-мозговой травме составляет 5 – 15 дней.
Хроническая смерть
- Человек вообще живучее, сильное существо?
– Человек – довольно совершенная машина. Но, как у любой машины, срок его «работы» зависит от ресурса. Был немецкий патологоанатом Гёрлах. Он различал три вида смерти: быстрая, замедленная (то есть отсроченная на несколько суток под влиянием разных факторов) и хроническое умирание. Последнее понятие у других авторов редко встречается. Но я, как реаниматолог, вижу, что хроническое умирание – это реальность. Например, у человека хроническая сердечная недостаточность. Его сердце с каждым днем становится все хуже и хуже, но на чуть-чуть. Есть болезни, которые не вылечить, они незаметно, медленно, но верно ведут человека к концу, и спасти его невозможно. Иногда родственники умершего пациента бывают возмущены: "Как же так? Еще неделю назад дедушка ходил по квартире, гладил внука по голове, и вдруг умер!" Это случилось не вдруг – дедушка болел 20 лет. У него все это время накапливались проблемы, и в какой-то момент их количество перешло в качество. Это как энергоресурс телефона. Пока у него еще есть 5 процентов зарядки, я могу по нему говорить, а потом внезапно экран гаснет. У человека тоже есть ресурс, и он убывает. Если исходного ресурса много и человек вдруг угодил под троллейбус, его здоровье можно восстановить. Но если его до этого точила хроническая болезнь, то критическая ситуация, в которую он попал, грозит стать роковой. Мы можем завести его сердце, а оно через 10 минут снова встанет. Потому что у организма уже не осталось зарядки.
- Пациенты с годами меняются?
- Конечно. И пациенты, и доктора. Тут недавно во время обхода молодые врачи мне докладывают: такой-то больной получил травму, по специальности рабочий. Я аж обернулся от удивления. Уже лет пять не видел рабочего. Жизнь меняется, и сообразно ей меняются люди. Например, сегодня стало меньше, чем в советское время, хронического алкоголизма, но тогда не было такого количества передозировок наркотиками.
Как меняется взгляд на болезни
В последние годы по мере развития медицины изменился взгляд на многие заболевания:
– В конце 1990-х отек легких у всех подряд реанимационных больных объяснялся дистресс-синдромом. А потом оказалось, что этот синдром лишь у шести процентов пациентов, у сорока процентов отек связан с ушибом легких, а еще у сорока – с тем, что при травме, например при ДТП, содержимое ротоглотки попало в трахею и бронхи. И в каждом из трех случаев требуется разное лечение.
– Еще не так давно считалось, что язвенная болезнь возникает из-за нервного расстройства, которое вызывает нарушение трофики и слизистой желудка. Но в начале 1960-х австралийские ученые открыли бактерию хеликобактер и язву стали лечить антибиотиками.
– Хотя сама по себе теория нервизма академика Павлова, которая утверждает, что многие болезни – от нервов, правильная. Например, осеннюю повышенную заболеваемость раньше связывали с авитаминозом. Но на самом деле люди реагируют на похолодание и сокращение светлого времени суток. Эти факторы с древних времен угнетающе действуют на настроение. А тот, кто пребывает в депрессии, болеет чаще того, кто радостно живет.
– Огромные успехи достигнуты в онкологии – это касается и ранней диагностики, и комплексного лечения опухолей. Сегодня диагноз «рак» во многих случаях перестал быть смертным приговором, и люди, прошедшие лечение, живут долго и полноценно.
Поездка на скорой – тот еще аттракцион
- Ваш НИИ тесно завязан на работу скорой. Насколько оперативная доставка больного влияет на оказание экстренной помощи, особенно с учетом того, что Петербург стоит в пробках?
– Существует правило «золотого часа». Если человек после получения опасной для жизни травмы будет доставлен в больницу в течение часа, есть хорошие шансы его спасти. Если же эвакуация длилась дольше, то пусть нам даже в первый момент удалось стабилизировать какие-то жизненные параметры, все равно велика вероятность, что больной через неделю умрет от осложнений, от развития почечной недостаточности и т.д. Организм человека в момент сильной травмы переживает шок. В этом состоянии у него нарушено кровоснабжение мозга, легких, почек, желудочно-кишечного тракта. В течение первого часа его гораздо легче стабилизировать. Особенно при инфаркте и инсульте. Их причина – всегда тромб. Не позднее, чем через 20 минут после доставки больного, ему надо сделать компьютерную томографию, определить место тромба. Затем с помощью катетера зайти в нужный сосуд и быстро удалить этот тромб – зацепить его специальной ловушкой и восстановить кровообращение. Мы очень много тромбов сегодня убираем. Ну а если имеем дело с внутренним кровотечением, наоборот, точно так же можем заткнуть сосуд. Большинство людей умирает именно от тромбов и кровотечений. Так что за этой методикой лечения – будущее медицины на ближайшие лет пятьдесят.
Но потерянное время очень сказывается на исходе. Поэтому в скорую помощь отбирают высококлассных водителей, людей определенного склада. Мы их называем «шумахерами». Я периодически езжу на реанимационной машине. Если вы с нашим водителем пробиваетесь через пробку, то 5 минут такой езды бодрит лучше, чем термос выпитого кофе. Ты будто прокатился на очень крутых каруселях. Представьте: днем, когда дороги забиты, мы долетаем из центра Пушкина до нашей больницы на Будапештской улице за 17 минут. Очень выручают вертолеты. С их помощью к нам доставляют больных из других регионов и с мест ДТП на кольцевой автодороге, куда машинам скорой помощи не подъехать. Этот пилотный проект начался в 2015-м и доказал свою эффективность. Мы принимаем в среднем пять бортов в неделю.
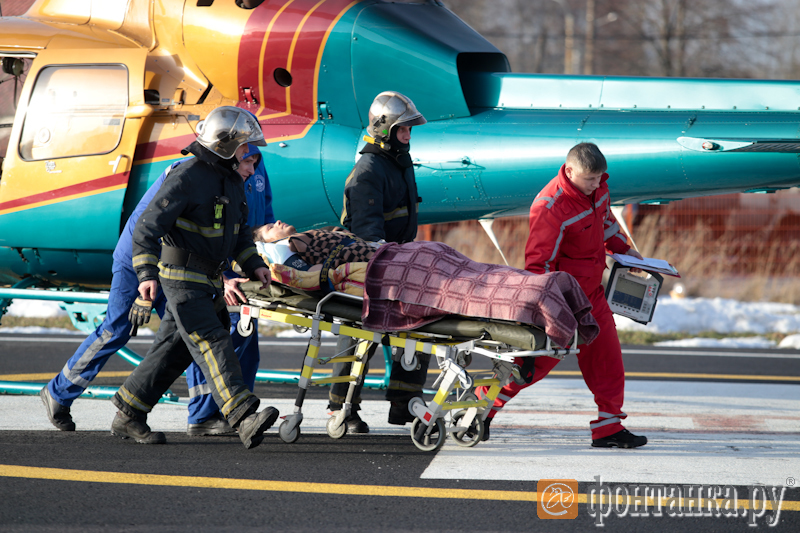
- Бывший директор НИИ им. Джанелидзе Сергей Багненко стал инициатором дискуссии о том, чтобы на машинах скорой помощи заменить врачей фельдшерами.
– Я его в этом всецело поддерживаю. Если не брать города-миллионники, где с врачебными кадрами нет проблем, а посмотреть на остальную Россию, то мы увидим, что вопрос этот давно назрел. Не обязательно заглядывать за Уральский хребет. Неподалеку от Питера и Москвы есть районы, где фельдшеры работают не то что в самих машинах, но и главврачами станций скорой помощи! Потому что дипломированных врачей там даже на руководящие должности не найти. В этом нет ничего страшного. В США и Германии большинство бригад скорой помощи фельдшерские. А мы что, специалисты второго сорта? Если там эту задачу решает фельдшер, то почему мы посылаем работать на скорой врача? Что, наш врач – на уровне их фельдшера? А наш фельдшер тогда, получается, на уровне их санитара? То есть наше медицинское образование и наши специалисты на ранг ниже, чем у них? Немного обидно.
Как на Западе лечат и калечат
- А разве не так? Разве западная система здравоохранения не лучше нашей?
– Нет, конечно. В свое время на Западе восхищались советской системой здравоохранения, созданной в СССР перед войной при наркоме Семашко. Она сменила прежнюю систему земских врачей, которую хорошо описал Михаил Булгаков. Помните? Доктор весь свой инструмент возил в саквояже, приезжал к больному, расстилал на обеденном столе простыню и при свете керосиновой лампы оперировал аппендицит. По сравнению с этим система бесплатной медицины Семашко была прыжком в будущее. Сеть взрослых и детских поликлиник, к которым граждане были прикреплены по месту жительства, медсанчасти на предприятиях, профилактика болезней, вакцинация населения – эта система была великолепна с точки зрения своей доступности. В так называемых развитых странах Европы существовали отличные клиники, например "Шарите" в Берлине, но мало кто мог позволить себе в них лечиться. Они были не для простого человека, а для элиты. Советская медицина много достигла. Но, увы, вернуться к ней сегодня уже нельзя. Современные методы лечения и новые технологии требуют структурной перестройки всего здравоохранения. Но при этом важно не заниматься слепым копированием западного опыта. Нигде в мире нет такой модели здравоохранения, чтобы ею было довольно все население страны.
Мой друг работает профессором в Швеции. Как-то в один из приездов он попросил меня сделать "эхо" сердца его маме. Мы сделали. Он был потрясен, не верил, что такое возможно.
- Что тут удивительного? Вы же его друг – заместитель главврача крупнейшей больницы.
– Да, но в Швеции это невозможно, даже если врач твой друг. Там сначала надо записаться на прием к медсестре. Ждать приема придется две недели. И медсестра, осмотрев вас, будет решать, нужно ли вас допускать до следующего этапа – осмотра врача. В случае положительного решения она запишет вас на прием к нему через два месяца. Потом уже врач, осмотрев вас, решит, нужно ли вам делать "эхо" сердца. Если да, то саму эту процедуру вы будете ждать еще месяца три. Итого в общей сложности почти полгода пройдет. Вот вам шведский социализм. Да, там все застрахованы, и, прямо скажем, не хило. У моего друга-профессора очень хорошая зарплата, 40 процентов которой (а не 13, как у нас) он отдает на налоги. И при этом ему так долго приходится ждать медицинской процедуры.
Или другой пример. В Британии все граждане застрахованы, и каждому вроде бы положена бесплатная помощь. Но, допустим, если тебя сбила машина на дороге, скорая к тебе приедет, а если просто невыносимо болит живот – добирайся до больницы сам. У нас люди, бывает, из приемного покоя шлют письма и СМС в администрацию президента, жалуются, что ждут врача уже час. Но в больнице Британии среднее время ожидания врача – 4 – 6 часов, и там никому в голову не приходит писать королеве. Там людям объясняют, как работает городская больница. Если у человека инфаркт, инсульт или серьезная травма, его принимают очень быстро. Он идет в так называемом красном потоке. А всем остальным приходится ждать. И врачи все это время не чай пьют, а спасают в операционных тех, кто может умереть. У нас в России то же самое. И если ты сидишь и ждешь в приемном покое, значит, тебе повезло. Ты оказался в хорошей компании легкораненных. У тебя нет высокого риска умереть в ближайшие 20 минут – сиди и радуйся; врач освободится и дойдет до тебя. И, кстати, у нашего пациента по сравнению с британским есть преимущества. У нас любой человек, даже без полиса, если его привезут к нам по скорой, сразу же бесплатно получит все, в том числе самые дорогие анализы, при необходимости ему сделают томографию и т.д.
- А что скажете про США, где самый большой в мире медицинский бюджет?
– Да, там он действительно фантастический. Только по программам MediCare и MedicAid – 1 триллион 200 миллиардов долларов. Это в два раза больше их военного бюджета! Казалось бы, пациент должен купаться в медицинских услугах. Но на самом деле этого нет. И сказать, чтобы в США всех отлично лечили, нельзя. Да, есть шикарная медицина, но опять-таки для богатых. А если у вас нет денег и полиса – умирайте в канаве. У меня несколько друзей и родственница живут в Америке. И от того, что они рассказывают, иногда волосы дыбом встают. Меня за такое от работы бы отстранили. Школьная подруга дважды поступала там в клинику, и оба раза чуть не умерла. Ее выписывают после лечения, она выходит из больницы и через пять метров падает на газон. У нас был бы скандал. СМИ сразу бы написали: "Из НИИ им. Джанелидзе пациента выпустили умирать". А у них все нормально. Приехала гражданка, такие-то жалобы. Лечили по стандартам. Отпустили. В суд подавать бесполезно. Это оборотная сторона американской медали: работая по стандартам, в глаза пациенту можно не смотреть. Им важнее правильно заполнить бумаги, а что с больным неважно: выжил – хорошо, умер – тоже не беда. Главное для врача – избежать юридических последствий. В США весь огромный медицинский бюджет в 1 триллион 200 миллиардов долларов гоняют по треугольнику "клиники – страховые компании – юридические фирмы". Страховщики переводят деньги больницам, в которые обращаются заболевшие американцы, а из больниц страховщикам идет обратный поток – это уже врачи страхуют свою гражданскую ответственность от возможных ошибок и юридических претензий (что-то типа профессионального каско), адвокаты подают иски по любому поводу, тянут деньги и с клиник, и со страховщиков. И лишь какая-то часть этой огромной суммы капает на лечение пациентов. Вот такая модель. Мы с нашим российским опытом сказали бы, что это схема по отмыванию денег, а там она вполне законно работает. Думаю, Трамп не зря хочет эту систему сломать. И, возможно, бешеное противодействие, которое ему сейчас оказывается в США, имеет еще и эту медицинскую подоплеку. Слишком большие деньги на кону. И слишком большая армия дармоедов присосалась к системе здравоохранения и паразитирует на ней.
В последние 3 – 4 года у нас тоже появилась сеть юридических фирм, которые активно занимаются этим бизнесом – сами выискивают пациентов и предлагают судиться. Берут себе за это определенный процент от суммы иска. Требуют с больницы по 50 – 100 миллионов рублей. Это из Америки пришло. Но что значит для российской больницы один такой проигранный иск? При нынешних тарифах она каждый год с трудом сводит баланс, и потеря 50 – 100 миллионов – колоссальный удар. Больница не сможет покупать расходные материалы, платить за свет, газ, а, в конечном счете, лечить людей. И уж если мы начали перенимать американскую модель, давайте тогда перенимать до конца – выделять больницам в два раза больше денег, чтобы врачи, как их коллеги в США, застраховывали себя от подобных исков. Но только в этом случае придется увеличивать и налоговую нагрузку для населения, потому что медицина в нашей стране финансируется из налогов.
Обманчивость симптомов
Если у вас что-то заболело, не стоит назначать самому себе лечение, советуясь с друзьями, родственниками или Интернетом. Потому что симптомы обманчивы.
– Причиной болей в животе может быть не язва, а несколько десятков других болезней. Например воспаление легких.
– Боли за грудиной, которые традиционно трактуются как стенокардия, могут как раз быть проявлением язвенной болезни.
– Для повышения температуры тела может быть два десятка самых разнообразных причин, каждая из которых должна лечиться особенным образом
Как заработать на врачебных ошибках
- На ваш институт тоже подают иски и жалобы?
– Разумеется. В 90 процентах случаев это претензии из разряда «было плохо, мне не понравилось». А претензия к врачу должна быть конкретной – назначение не того лекарства, выполнение ошибочных действий. Но врач может неправильно лечить вовсе не потому, что делает это злонамеренно или халатно. У него может не быть оснащения. Например, больного с черепно-мозговой травмой привезли в больницу, где нет КТ. Следовательно, врач может пропустить скрытые повреждения. Направление непрофильного больного в необорудованный стационар – это ошибка в организации первой помощи. Нет оснащения, не хватает лекарств, занижены тарифы (нормальное полноценное лечение этой болезни стоит миллион, а за него по так называемому тарифному соглашению платят 80 тысяч) – но крайним все равно будет врач, которому не повезло дежурить в данную конкретную ночь. Так у нас принято.
И еще очень важный вопрос: кто может оценивать ошибку врача? Если разбился самолет, в состав комиссии по расследованию летных происшествий в числе других экспертов обязательно войдут самые опытные летчики. Они будут анализировать данные с «черного ящика». В медицине не так. По крайне мере в отечественной медицине. И мы уже столкнулись с системной проблемой – недобросовестностью экспертов, разбирающих медицинские конфликты. У нас как происходит? Если тяжба гражданина с клиникой выходит на уровень прокуратуры, та обращается в центральное бюро судмедэкспертизы. Сотрудник бюро, которому поручили расследование, собирает бригаду, в которую обязательно входит медик. Вот только он может не иметь отношения к рассматриваемой области медицины. Допустим, всю жизнь оперировал животы не в экстренной, а в плановой хирургии, а ему дают на рецензию историю из ожогового центра. И вот тут возникает вопрос этики. Я ни за что не возьмусь писать заключение по конфликтной ситуации, в которой не являюсь специалистом. А кто-то возьмется, потому что за работу в такой бригаде платят деньги. Разобрал несколько случаев – получил неплохую прибавку к зарплате. Конкретная история: нашему анестезиологу вменили в вину осложнение, которое случилось во время операции, – больной умер. А эксперт написал заключение о том, что «врач был неправ», сославшись на книгу 1974 года. Извините, но с тех пор в анестезиологии все уже десять раз поменялось. С таким же успехом можно было сослаться на упомянутый мною учебник Вершинина 1952 года, рекомендовавший вводить пациенту под кожу коньяк. Мы в итоге добились повторных экспертиз и доказали невиновность нашего врача. Но это отняло много сил и времени – эпопея длилась больше года. Во всем мире экспертов назначает профильная общественная организация врачей. Например, в Федерации анестезиологов и реаниматологов, где я состою, знают и могут порекомендовать лучших специалистов в этой области. Если разбирается конфликт, связанный с родами, то было бы логично обратиться в общественную организацию акушеров. И так далее. У нас же полный хаос в этом вопросе.
Реанимация – проходной двор?
- Еще одна горячая тема последнего времени – надо ли пускать родственников в реанимацию? Минздрав недавно сказал – пускать. А вы, реаниматолог, что думаете по этому поводу?
– Минздрав принял такое решение после обращения Хабенского к Путину во время ежегодной прямой линии с президентом. Так что мы теперь обязаны это делать. Но хотелось бы получить от Минздрава четкие разъяснения. Родственники – это кто? Я однажды в составе комиссии Минздрава приехал в город Александров Владимирской губернии. Это было связано с программой оказания помощи жертвам ДТП. Мы проверяли все больницы на крупных трассах. Подъезжаем, а вокруг больницы горят костры. Главврач дико извинялся. Оказалось, это цыгане разбили табор, потому что в больницу попал их барон. Все они считали его своим родственником. В связи с этим вопрос: если ко мне завтра попадет такой же барон, я весь табор в реанимацию пустить должен? В 1990-е годы, когда вокруг стояла стрельба, нам часто привозили раненых. А друзья-родственники приходили их охранять. Бывало, они так переживали за своего «братана», что, употребив наркотиков, засыпали в сушилке или буфетной и забывали там свои пистолеты.
Мы бандитов со стволами раньше не пускали в палату, а сейчас после письма из Минздрава обязаны это делать? Или другая ситуация – родственник приходит нетрезвым. Но мы ведь не можем его освидетельствовать, заставлять дышать в трубочку, проверять карманы. А он возьмет и уронит по пьяни монитор стоимостью в 3 миллиона рублей. Это очень даже запросто может случиться, потому что у нас теснота. По санитарной норме на одного больного должно приходиться 13 квадратных метров площади. Но во всех больницах, построенных до распада СССР, эта норма не соблюдена. В то же время реанимационная койка оснащена дорогостоящей аппаратурой. А если вдруг посторонний человек что-то сломает, кто будет за это платить – больница или посетитель? Или зацепит капельницу соседнего пациента, которому он ни разу не родственник, и нанесет ему вред? Юридический механизм таких ситуаций совсем не прописан. Есть лишь декларативное заявление «всех пускать». А хотелось бы четких разъяснений. Еще вопрос: а самого больного надо спрашивать? Может, человек против того, чтобы его видели с разрезанным животом, а волю его никак не узнать, так как он находится без сознания. Не нарушим ли мы прав больного? Скажу больше: мы и раньше пускали родственников. Но в тех случаях, когда были уверены, что это пойдет на пользу больному, принесет позитивные эмоции. Но ситуации бывают разные. Может, встреча с родственниками больного только добьет. Некоторые наши пациенты даже маму с папой не хотят видеть. Я уж не говорю про потенциально конфликтные моменты, которые неизбежно будут возникать. Часто родственники, оказавшись в палате, начинают всех дергать: почему медсестра или доктор занимаются другими больными, а не моим? Или, начитавшись о болезни в Интернете, пытаются учить врача, как правильно лечить. Пока родственники за барьером, таких конфликтных коллизий не возникает. Вообще эта практика – пускать родственников к больному – пришла из детских больниц. Маленьким детям очень страшно там оказаться без мамы. Но в детские больницы у нас родителей всегда и так пускали. И одно дело – мама с ребенком, другое – друзья, пришедшие к наркоману с «гостинцами», после употребления которых его из обычной палаты снова везут в реанимацию с диагнозом «передозировка». Это, кстати, очень реальная ситуация в нашей повседневной работе.
Да, на Западе везде пускают. Но там, для начала, другая система мониторинга. Там даже в кладовках, куда медсестра отлучается за лекарствами, над стеллажами висят экраны, на которые выведены показатели состояния всех больных. Давайте сперва обеспечим в наших реанимациях такой уровень мониторинга. Давайте приведем помещения в соответствие с санитарными нормами. Но это сложно, так как требует серьезных затрат. А написание приказа «всех пускать» ничего не требует. Самое ужасное, что при принятии этого решения никто даже не консультировался, не советовался с врачебным сообществом – Федерацией анестезиологов и реаниматологов, куда входят ведущие представители этой профессии со всей страны. Никого из нас вообще не спросили. А давайте я в следующий раз дозвонюсь до президента и возмущусь, почему меня не пускают на ЛАЭС или в кабину пилотов, когда я на самолете лечу? А что, я же налогоплательщик. Значит, имею право. Вся эта история – очередная иллюстрация взаимоотношений власти и профессионалов, которым еще раз указали то место, которое они занимают в социальной иерархии нашей страны.
Советы от доктора Афончикова
Прием таблеток – последнее дело. Даже когда знакомые просят: "Болит горло. Какие таблетки принимать?" Я отвечаю: "Никакие". И температуру таблетками сбивать не советую до 38,5 градусов. Дайте организму самому побороться, не засоряйте себя химией. Я даже противник приема витаминов. Лучше ешьте витамины в виде фруктов и овощей. Нужно понимать простую вещь – абсолютно безопасных лекарств нет и не может быть! Лекарство – это вещество, которое тем или иным образом изменяет состояние нашего организма. И любое такое изменение при определенных условиях может оказаться опасным для человека. Абсолютно безопасно только вещество, которое ничего в организме не изменяет. Но оно как лекарство будет абсолютно неэффективным. Таким образом, прием любых лекарств без назначения врача – это «русская рулетка». Может быть, поможет, может быть – навредит…
Еще один совет: если речь не идет о критическом состоянии, когда необходима незамедлительная скорая медицинская помощь, то лучше всего лечиться у одного врача. Врач должен знать вас, лучше всего – не один год. Он будет знать историю вашей жизни, индивидуальные особенности и еще очень много других «мелочей», которые крайне важны. Если понадобится консультация «узкого» специалиста, то именно «ваш» врач сможет посоветовать хорошего и направить к нему. Мы ведь в своем узком профессиональном мире прекрасно знаем, кто чего стоит, вне зависимости от официальных регалий, выведенных красивым шрифтом на двери кабинета. Вы спросите: а где же найти «своего» врача? Поверьте мне – это не сложнее, чем найти себе жену: сначала она должна вам понравиться, а потом вы должны ей понравиться, и у вас все получится! Именно такими были врачи 100 лет назад – "семейные" доктора в подлинном смысле этого слова. Еще одно немаловажное обстоятельство – такой врач не заинтересован в назначении вам дорогостоящих исследований, процедур и лекарств, как это порой бывает в частных медицинских центрах. Его задача – чтобы вы выздоровели, а не обеднели.
Юмор для служебного пользования
- Реаниматологи – частые герои фильмов и сериалов. Насколько правдоподобно показывают вашего брата?
– Мой друг говорил: если в американском фильме офицер-подводник не ходит в милицейской фуражке – это уже большой успех Голивуда. Примерно то же самое и с фильмами про врачей. Даже если это трагическое кино, все равно смотреть его очень смешно. Снимался тут в одном из старейших учреждений города эпизод какого-то фильма. Про любовь. Главный герой умирает. Врачи его пытаются реанимировать, и ничего не получается. Но приходит девушка и поцелуем его оживляет. Мой друг и коллега был свободен, и его пригласили консультантом на это эпизод. Он посмотрел, как актеры играют реаниматологов, и сказал: «Отойдите, я лучше сам. Над нами смеяться будут». Его спросили: «Почему? Мы же снимаем не про вашу больницу». – «Потому что мы старейшее учреждение. Даже эти стены многим врачам знакомы, и я не могу позволить, чтобы в них такое происходило». Помню, как после выхода сериала «Склифосовский» на одной конференции все смеялись над ребятами из «склифа», а они краснели и оправдывались, мы, дескать, тут ни при чем.
Более или менее адекватен старый американский сериал «Скорая помощь», но его сценарий написан врачом. Правда, он сам признавался, что сгустил краски, преувеличил интенсивность работы – убрал паузы и сделал нарезку. В каждой серии один день сжат до 40 минут. С учетом этого в нашем институте, когда за день поступает под 200 больных, можно снять кино и покруче.
Даже комедийные сериалы вроде «Интернов» недостоверны. Медицинский юмор вообще другой.
- У вас наверняка есть пара веселых историй из жизни реаниматологов?
– Лучше не надо. Я однажды рассказывал на дружеской вечеринке. Думал, там собрались одни медики. Оказалось, были и посторонние. Двум женщинам стало плохо от моих веселых историй. Так что эти байки – для служебного пользования.
Владлен Чертинов, специально для "Фонтанки.ру"
Taravan
|
|
Как и всегда в последние годы АиР знает и судит обо всём подряд, предсказывает погоду и курс валют, учит подростков контрацепции и чревовещает. |
chatlanin777
|
|
Неплохая статья.По поводу знаний и рассуждений обо всем подряд..так такое будет в любом отделении и от любого врача.У каждого свое мнение о жизни и работе.Просто корреспонденты приходя в больницу не идут в хирургию или терапию,там для них не интересно,нет чернушки.Поэтому АиР и поэтому все знают! |
SVETEL7
|
|
В той части статьи, где говорит о своей работе - да, профессионально и адекватно. Где пытается рассуждать о скорой помощи и организации здравоохранения в других странах , в общем, где сам не работал - полная ахинея. Лучшее плдтверждение того, что каждый должен заниматься своим делом, и не лезть туда где не компетентен. |